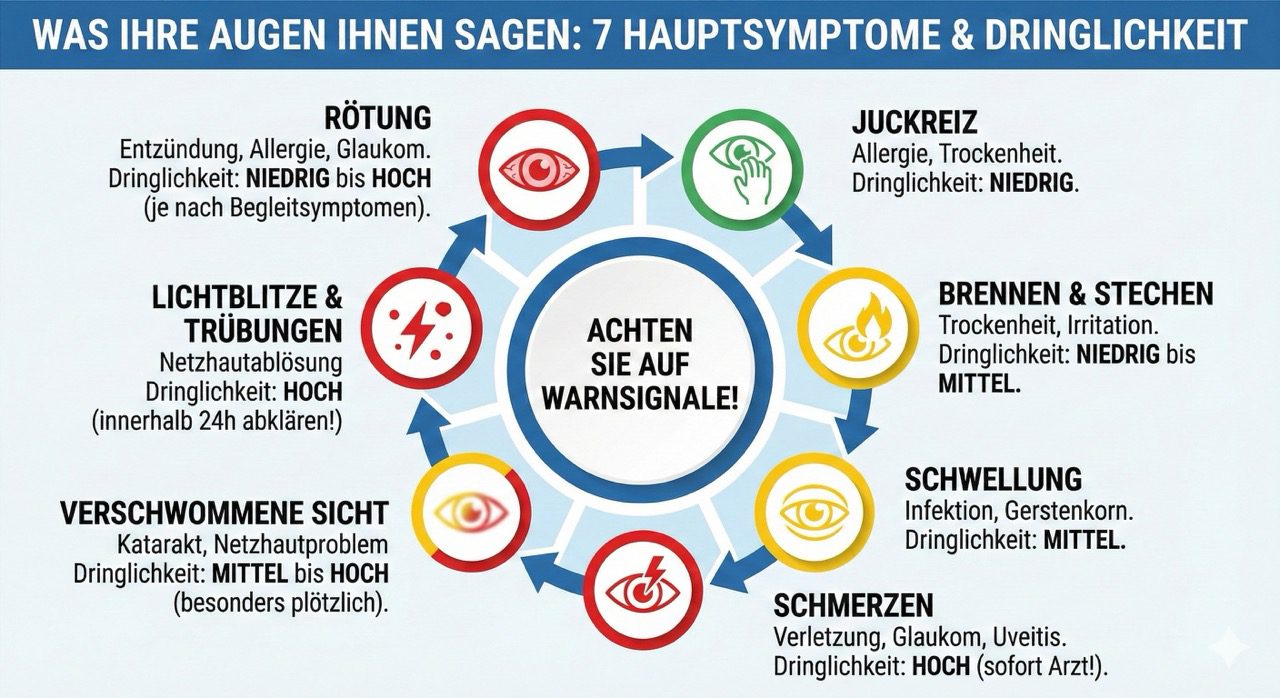
Die 7 Hauptsymptomgruppen im Überblick
Augenerkrankungen äußern sich durch charakteristische Symptommuster, die eine erste Einordnung ermöglichen. Die Schweizerische Ophthalmologische Gesellschaft klassifiziert Augenbeschwerden in sieben Kategorien, die sich häufig überschneiden können.
| Symptom | Typische Ursachen | Dringlichkeit |
|---|---|---|
| Rötung | Bindehautentzündung, Allergien, Überlastung, Glaukom-Anfall | Niedrig bis hoch (je nach Begleitsymptomen) |
| Juckreiz | Allergische Reaktion, trockene Augen, Kontaktlinsenunverträglichkeit | Niedrig |
| Brennen & Stechen | Trockenes Auge, chemische Irritation, Entzündung | Niedrig bis mittel |
| Schwellung | Infektion, Gerstenkorn, Lidrandentzündung, Trauma | Mittel |
| Schmerzen | Hornhautverletzung, akutes Glaukom, Uveitis, Fremdkörper | Hoch (sofortige Abklärung nötig) |
| Verschwommene Sicht | Grauer Star, Refraktionsfehler, Makuladegeneration, Netzhautablösung | Mittel bis hoch (besonders bei plötzlichem Auftreten) |
| Lichtblitze & Glaskörpertrübungen | Netzhautablösung, Glaskörperabhebung, Migräne mit Aura | Hoch (innerhalb 24 Stunden abklären) |
Die 8 häufigsten Augenkrankheiten in Deutschland
In Deutschland sind etwa 1,2 Millionen Menschen von schweren Augenerkrankungen betroffen (Deutsche Ophthalmologische Gesellschaft, 2025). Die Prävalenz steigt mit zunehmendem Alter signifikant: Während bei den 40- bis 49-Jährigen nur 2,1 % eine behandlungsbedürftige Augenkrankheit aufweisen, sind es bei den über 75-Jährigen bereits 37,8 % (Gutenberg-Gesundheitsstudie, 2024).
- Grauer Star (Katarakt): Eintrübung der Augenlinse, betrifft 50 % aller Menschen über 65 Jahre
- Grüner Star (Glaukom): Schädigung des Sehnervs durch erhöhten Augeninnendruck, 900.000 Betroffene in Deutschland
- Altersbedingte Makuladegeneration (AMD): Schädigung der zentralen Netzhaut, häufigste Erblindungsursache ab 50 Jahren
- Diabetische Retinopathie: Netzhautschädigung durch Diabetes, betrifft 30 % aller Diabetiker
- Bindehautentzündung: Häufigste infektiöse Augenerkrankung bei Kindern und Erwachsenen
- Trockene Augen (Sicca-Syndrom): Betrifft 15–17 % der Bevölkerung in Industrieländern
- Netzhautablösung: Augennotfall, Inzidenz von 1:10.000 Personen pro Jahr
- Hornhauterkrankungen: Keratitis, Keratokonus und dystrophische Veränderungen
Grauer Star (Katarakt): Schleichender Sehverlust durch Linsentrübung
Symptome und Verlauf
Der Graue Star entwickelt sich meist über Jahre hinweg und äußert sich durch zunehmend verschwommenes, nebliges Sehen, als würde man durch ein milchiges Glas blicken. Betroffene berichten häufig von verstärkter Blendempfindlichkeit bei Nacht, verblassenden Farben und der Notwendigkeit, häufiger die Brillenstärke anzupassen (Berufsverband der Augenärzte, 2025). Die Katarakt ist eine natürliche Alterserscheinung der Augenlinse, bei der sich Proteine ablagern und die Transparenz verringern.
Behandlung und Erfolgsraten
Die Kataraktoperation ist der einzige wirksame Behandlungsansatz und zählt zu den sichersten chirurgischen Eingriffen weltweit. In Deutschland werden jährlich etwa 700.000 bis 800.000 Kataraktoperationen durchgeführt, mit einer Komplikationsrate von unter 2 % (DOG, 2025). Dabei wird die eingetrübte Linse entfernt und durch eine Kunstlinse (Intraokularlinse) ersetzt. Der Eingriff dauert 15–20 Minuten und erfolgt ambulant unter lokaler Betäubung. 98 % der Patienten erreichen eine deutliche Sehverbesserung innerhalb weniger Tage.
Moderne Linsensysteme
Neben Standard-Monofokallinsen stehen heute Premium-Intraokularlinsen zur Verfügung: Multifokallinsen korrigieren mehrere Sehbereiche gleichzeitig, torische Linsen gleichen eine Hornhautverkrümmung aus, und EDoF-Linsen (Extended Depth of Focus) bieten erweiterte Schärfentiefe ohne die Nachteile klassischer Multifokallinsen (American Academy of Ophthalmology, 2025).
Grüner Star (Glaukom): Der schleichende Sehnervschwund
Die stille Gefahr für das Sehvermögen
Das Glaukom ist eine chronische Erkrankung des Sehnervs, die unbehandelt zur Erblindung führt. In Deutschland leben schätzungsweise 900.000 Menschen mit Glaukom, doch nur etwa die Hälfte weiß davon (Deutsche Ophthalmologische Gesellschaft, 2025). Die Krankheit verursacht lange Zeit keine Beschwerden, da sie zunächst nur das periphere Gesichtsfeld einschränkt. Erst im fortgeschrittenen Stadium bemerken Betroffene die typischen Tunnelblick-Symptome.
Risikofaktoren und Früherkennung
Erhöhter Augeninnendruck ist der wichtigste behandelbare Risikofaktor, aber nicht das einzige Kriterium. Weitere Risikofaktoren sind Alter über 40 Jahre, familiäre Belastung, hohe Kurzsichtigkeit, Diabetes und kardiovaskuläre Erkrankungen. Ab dem 40. Lebensjahr wird alle zwei bis drei Jahre eine Glaukom-Vorsorgeuntersuchung empfohlen, bei Risikopatienten jährlich (Berufsverband der Augenärzte, 2026).
Therapieoptionen
Die Standardtherapie erfolgt medikamentös mit drucksenkenden Augentropfen, die täglich angewendet werden müssen. Bei unzureichender Wirkung oder Unverträglichkeit kommen Laserverfahren (Selektive Lasertrabekuloplastik) oder mikrochirurgische Eingriffe zum Einsatz. Seit 2023 sind in der EU auch minimal-invasive Glaukomoperationen (MIGS) als Regelverfahren etabliert, die mit geringeren Risiken verbunden sind als klassische Operationen (European Glaucoma Society, 2025).
Altersbedingte Makuladegeneration (AMD): Wenn die Bildmitte verschwimmt
Trockene versus feuchte AMD
Die AMD betrifft die Makula, den Bereich der Netzhaut mit der höchsten Sehschärfe. Es existieren zwei Formen: Die trockene AMD (85–90 % der Fälle) verläuft langsam über Jahre, während die feuchte AMD (10–15 %) aggressiv ist und innerhalb von Wochen zu schwerem Sehverlust führen kann. Bei der feuchten Form wachsen abnorme Blutgefäße unter die Netzhaut, die Flüssigkeit absondern und Schwellungen verursachen (Augenklinik der Universität Bonn, 2025).
Warnzeichen früh erkennen
Typische Frühsymptome sind verzerrte gerade Linien (Metamorphopsien), ein dunkler oder verschwommener Fleck im zentralen Sichtfeld und Schwierigkeiten beim Lesen trotz korrekter Brille. Der Amsler-Gitter-Test kann erste Veränderungen aufdecken und sollte ab dem 55. Lebensjahr regelmäßig durchgeführt werden – entweder zuhause oder beim Augenarzt in Frankfurt und anderen Städten im Rahmen der Vorsorge.
Behandlungsmöglichkeiten
Für die trockene AMD gibt es bislang keine zugelassene Therapie, aber hochdosierte Antioxidantien (AREDS2-Formel mit Lutein, Zeaxanthin, Vitamin C, E und Zink) können das Fortschreiten verlangsamen (National Eye Institute, 2024). Die feuchte AMD wird mit intravitrealen Injektionen von VEGF-Hemmern behandelt, die das Wachstum der abnormen Gefäße stoppen. Medikamente wie Aflibercept, Ranibizumab und Brolucizumab müssen in der Regel alle 4–12 Wochen injiziert werden und stabilisieren bei 90 % der Patienten das Sehvermögen (Retinologische Gesellschaft, 2025).
Bindehautentzündung (Konjunktivitis): Rote Augen mit vielen Ursachen
Formen und Übertragungswege
Die Bindehautentzündung ist die häufigste Augeninfektion weltweit und betrifft jährlich etwa 6 Millionen Menschen in Deutschland (Robert Koch-Institut, 2024). Sie tritt in drei Hauptformen auf: bakterielle Konjunktivitis (gekennzeichnet durch eitriges gelb-grünes Sekret), virale Konjunktivitis (wässriger Ausfluss, hochansteckend) und allergische Konjunktivitis (saisonal oder ganzjährig, meist mit Juckreiz).
Symptome und Selbstdiagnose
Alle Formen verursachen gerötete Augen, aber die Begleitsymptome unterscheiden sich: Bakterielle Infektionen führen zu verklebten Lidern am Morgen, virale Infektionen gehen oft mit Erkältungssymptomen einher, und allergische Formen verursachen starken Juckreiz ohne Fieber. Eine genaue Diagnose erfordert eine ärztliche Untersuchung, da die Behandlung je nach Ursache variiert.
Behandlung und Hygienemaßnahmen
Bakterielle Bindehautentzündungen werden mit antibiotischen Augentropfen behandelt und heilen innerhalb von 5–7 Tagen ab. Virale Formen benötigen keine spezifische Therapie und klingen nach 7–14 Tagen spontan ab; kühlende Kompressen lindern die Beschwerden. Allergische Konjunktivitis spricht auf Antihistaminika-Tropfen und Mastzellstabilisatoren an. Wichtig bei allen Formen: strikte Handhygiene, keine gemeinsame Nutzung von Handtüchern, und bei viralen Infektionen 14 Tage Kontaktlinsen-Pause (Deutsche Gesellschaft für Hygiene, 2025).
Trockene Augen (Sicca-Syndrom): Wenn der Tränenfilm instabil wird
Ursachen und Risikofaktoren
Das trockene Auge betrifft 15–17 % der erwachsenen Bevölkerung in Industrieländern, bei Frauen über 50 Jahre liegt die Prävalenz bei über 30 % (Tear Film & Ocular Surface Society, 2024). Ursächlich sind entweder eine verminderte Tränenproduktion (Hypovolämie) oder eine zu schnelle Verdunstung durch Störung der Lipidschicht (evaporativ). Bildschirmarbeit über 6 Stunden täglich erhöht das Risiko um Faktor 2,8, da die Blinzelfrequenz von normal 15–20 pro Minute auf unter 7 sinkt (Harvard Medical School, 2025).
Symptome und Paradoxe
Charakteristisch ist ein Fremdkörper- oder Sandkorngefühl, Brennen, paradoxes Tränen (als Reaktion auf die Trockenheit), verschwommenes Sehen beim Lesen und verschlechterte Kontaktlinsenverträglichkeit. Die Beschwerden verstärken sich typischerweise im Tagesverlauf, in klimatisierten Räumen, bei Wind und während der Heizperiode (Schweizerische Ophthalmologische Gesellschaft, 2025).
Stufentherapie
Die Behandlung erfolgt nach Schweregrad gestuft: Leichte Fälle sprechen auf konservierende-freie Tränenersatzmittel an (4–6× täglich). Bei mittelschweren Verläufen helfen Lipid-haltige Tropfen oder Gele, abends aufgetragen. Therapierefraktäre Fälle profitieren von Punctum Plugs (winzige Silikonstöpsel, die den Tränenabfluss blockieren) oder autologem Serum aus Eigenblut. Seit 2024 ist in der EU auch Cyclosporin-A-Augentropfen (0,1 %) zur Entzündungshemmung zugelassen (European Medicines Agency, 2024).
Wann Sie sofort handeln müssen: Augen-Notfälle erkennen
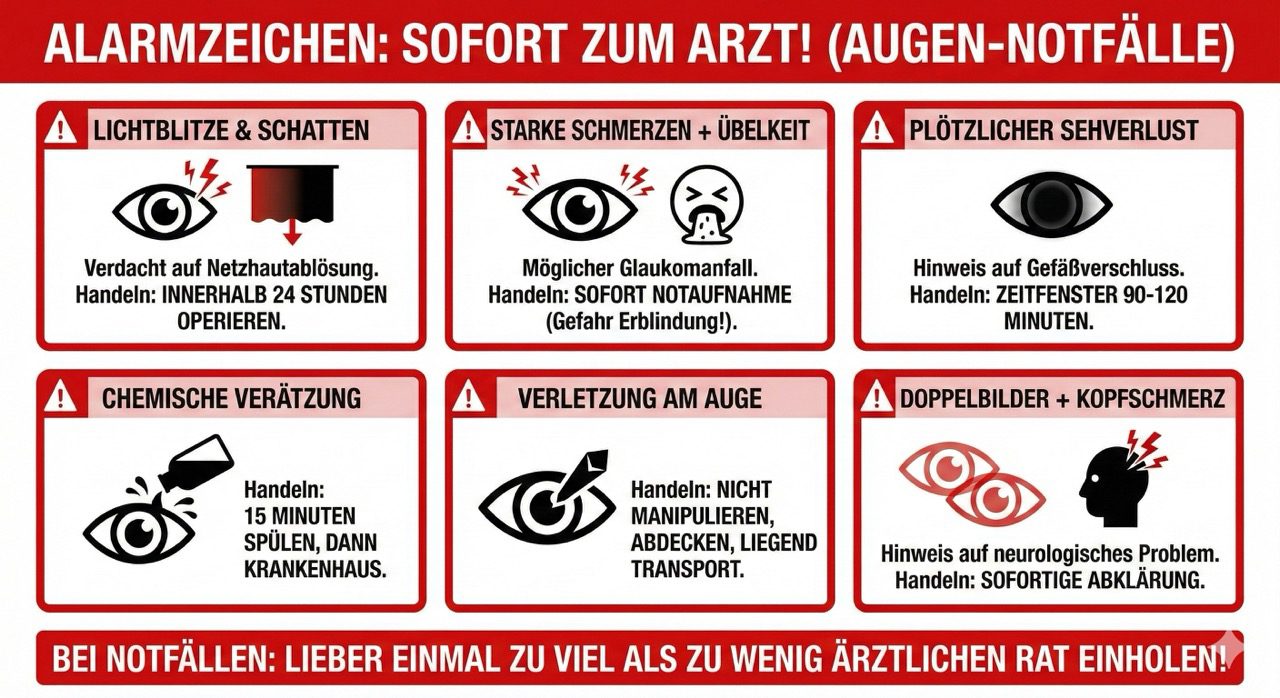
Bestimmte Augensymptome erfordern sofortige medizinische Versorgung innerhalb von Stunden, um dauerhafte Schäden zu vermeiden. Die folgende Liste zeigt absolute Notfallsymptome, bei denen Sie umgehend eine Notaufnahme oder einen augenärztlichen Notdienst aufsuchen sollten.
- Plötzliche Lichtblitze mit Schatten oder Vorhang im Sichtfeld: Verdacht auf Netzhautablösung, muss binnen 24 Stunden operiert werden
- Akute, starke Augenschmerzen mit Übelkeit, Erbrechen und geröteten Augen: Möglicher Glaukomanfall (Augeninnendruck über 40 mmHg), kann innerhalb von Stunden zur Erblindung führen
- Plötzlicher, schmerzloser Sehverlust auf einem Auge: Hinweis auf Gefäßverschluss (Zentralarterienverschluss, „Schlaganfall des Auges“), Zeitfenster für Behandlung: 90–120 Minuten
- Chemische Verätzung: Sofort 15 Minuten mit klarem Wasser spülen, dann ins Krankenhaus; bei Laugen schwerer als bei Säuren
- Penetrierende Augenverletzung: Niemals selbst manipulieren, Auge mit sterilem Verband locker abdecken, liegend transportieren
- Doppelbilder mit Kopfschmerzen und hängendem Augenlid: Kann auf Hirnaneurysma oder Schlaganfall hindeuten
Bei Notfällen gilt: Lieber einmal zu viel als zu wenig ärztlichen Rat einholen. Ein verzögerter Behandlungsbeginn kann irreversible Schäden bedeuten (Deutsche Ophthalmologische Gesellschaft, Notfall-Leitlinie 2025).
Vorsorge: Diese Untersuchungen schützen Ihre Sehkraft
Empfohlene Vorsorgeintervalle nach Altersgruppen
| Altersgruppe | Untersuchungsintervall | Fokus der Untersuchung |
|---|---|---|
| 0–3 Jahre | U1–U7a Kindervorsorge mit Augenscreening | Angeborene Fehlbildungen, Schielen, Refraktionsfehler |
| 20–39 Jahre | Bei Beschwerden oder vor Augenlasern | Refraktionsbestimmung, Hornhauttopographie |
| 40–64 Jahre | Alle 2–3 Jahre (bei Risiko jährlich) | Glaukom-Früherkennung, Netzhaut, Linsentrübung |
| 65+ Jahre | Jährlich | AMD, Katarakt-Progression, Glaukom, diabetische Retinopathie |
| Diabetiker (alle Altersgruppen) | Jährlich, bei Retinopathie alle 3–6 Monate | Netzhautveränderungen (Funduskopie, OCT) |
Moderne Diagnostikverfahren
Die augenärztliche Vorsorge umfasst heute weit mehr als einen einfachen Sehtest. Optische Kohärenztomographie (OCT) erstellt hochauflösende Schichtaufnahmen der Netzhaut und ermöglicht Früherkennung von AMD und Glaukom Jahre vor ersten Symptomen (Universitätsklinikum Heidelberg, 2025). Die Messung des Augeninnendrucks erfolgt berührungslos per Non-Contact-Tonometrie. Weitwinkel-Netzhautfotografie dokumentiert bis zu 200° des Augenhintergrunds in einer Aufnahme und erleichtert Verlaufskontrollen erheblich.
Kosten und Kostenübernahme
Gesetzliche Krankenkassen übernehmen augenärztliche Untersuchungen bei konkreten Beschwerden oder Vorerkrankungen vollständig. Vorsorgeuntersuchungen ohne Symptome sind Individuell Gesundheitsleistungen (IGeL) und kosten je nach Umfang 40–120 Euro (Berufsverband der Augenärzte, 2026). Einige Krankenkassen bieten freiwillige Zusatzleistungen: Die Techniker Krankenkasse erstattet alle zwei Jahre eine Glaukom-Vorsorge ab 40 Jahren, die AOK Plus übernimmt OCT-Untersuchungen bei Risikopatienten.
Häufig gestellte Fragen zu Augenkrankheiten
Können Augenkrankheiten vererbt werden?
Ja, viele Augenkrankheiten haben eine genetische Komponente. Glaukom, Makuladegeneration, Retinitis pigmentosa und hohe Myopie treten familiär gehäuft auf. Wenn ein Elternteil an Glaukom erkrankt ist, erhöht sich das eigene Risiko um Faktor 4–9 (Johns Hopkins University, 2024). Informieren Sie Ihren Augenarzt über Augenkrankheiten in der Familie, damit Vorsorgeuntersuchungen entsprechend angepasst werden können.
Schädigt Bildschirmarbeit dauerhaft die Augen?
Bildschirmarbeit führt nicht zu strukturellen Augenschäden, aber zum Computer Vision Syndrom mit Symptomen wie Augenermüdung, Trockenheit, Kopfschmerzen und verschwommenem Sehen. Die 20-20-20-Regel hilft: Alle 20 Minuten 20 Sekunden Pause machen und 20 Fuß (6 Meter) in die Ferne schauen. Blaulichtfilter-Brillen zeigen in wissenschaftlichen Studien keinen nachweisbaren Nutzen (American Academy of Ophthalmology, 2025).
Ab wann brauche ich eine Lesebrille?
Die Alterssichtigkeit (Presbyopie) beginnt typischerweise zwischen 40 und 45 Jahren und ist ein natürlicher Prozess. Die Augenlinse verliert ihre Elastizität und kann nicht mehr auf nahe Objekte scharfstellen. Bis zum 60. Lebensjahr benötigen nahezu 100 % der Menschen eine Lesebrille oder Gleitsichtbrille. Erste Anzeichen sind das Weghalten von Lesematerial oder Schwierigkeiten bei schlechtem Licht (Berufsverband der Augenärzte, 2026).
Wie gefährlich sind Kontaktlinsen für die Augengesundheit?
Bei korrekter Handhabung sind Kontaktlinsen sicher. Das größte Risiko ist die mikrobielle Keratitis (Hornhautentzündung) mit einer Inzidenz von 4–20 Fällen pro 10.000 Kontaktlinsenträger pro Jahr. Hauptursachen sind mangelnde Hygiene, zu lange Tragezeiten und Schlafen mit Linsen. Tages-Einmallinsen haben das geringste Infektionsrisiko. Niemals Leitungswasser zur Reinigung verwenden – es enthält Akanthamöben, die schwere Infektionen verursachen können (Contact Lens Association of Ophthalmologists, 2025).
Kann eine gesunde Ernährung Augenkrankheiten vorbeugen?
Ja, Ernährung spielt eine bedeutende Rolle. Die AREDS2-Studie des National Eye Institute zeigte, dass Lutein, Zeaxanthin, Omega-3-Fettsäuren, Vitamin C, E und Zink das Risiko für fortgeschrittene AMD um 25 % senken können. Grünes Blattgemüse (Spinat, Grünkohl), fetter Fisch (Lachs, Makrele), Nüsse und Zitrusfrüchte schützen die Augengesundheit. Rauchen hingegen verdoppelt das Risiko für AMD und Katarakt (Harvard T.H. Chan School of Public Health, 2025).
Sind Augenlaser-Operationen zur Korrektur von Fehlsichtigkeit sicher?
Refraktive Operationen wie LASIK, PRK und SMILE haben eine sehr hohe Erfolgs- und Sicherheitsrate. 96 % der Patienten erreichen eine Sehkraft von 20/40 oder besser, 90 % benötigen keine Brille mehr für Alltagsaktivitäten (FDA, 2024). Ernstzunehmende Komplikationen wie Infektionen treten bei unter 0,1 % auf. Nebenwirkungen wie trockene Augen oder Nachtsichtprobleme sind meist vorübergehend. Die Eignung muss individuell geprüft werden – nicht jede Fehlsichtigkeit ist laserbar.
Wie schnell muss eine Netzhautablösung behandelt werden?
Eine Netzhautablösung ist ein absoluter Notfall. Jede Stunde Verzögerung verschlechtert die Prognose. Bei Symptomen wie plötzlichen Lichtblitzen, einer Zunahme von Glaskörpertrübungen („Rußregen“) oder einem Schatten/Vorhang im Sichtfeld sollte innerhalb von 24 Stunden operiert werden. Bei rechtzeitiger Behandlung können 85–90 % der Netzhautablösungen erfolgreich repariert werden, bei Verzögerung sinkt die Quote deutlich (Netzhaut-Expertengruppe der DOG, 2025).
Gibt es Medikamente, die den Augen schaden können?
Ja, bestimmte Medikamente haben okuläre Nebenwirkungen. Kortison-Präparate können bei Langzeitanwendung Katarakt und Glaukom auslösen. Hydroxychloroquin (bei Rheuma eingesetzt) kann die Netzhaut schädigen und erfordert jährliche Kontrollen. Amiodaron (Herzmedikament) führt zu Hornhautablagerungen. Tamoxifen (Brustkrebs-Therapie) kann die Makula beeinflussen. Informieren Sie Ihren Augenarzt immer über alle Medikamente, die Sie einnehmen (Deutsche Ophthalmologische Gesellschaft, Medikamenten-Leitlinie 2025).



